Prostat, erkek üreme ve boşaltım sisteminin kestane büyüklüğünde ve şeklinde, yaklaşık 18-20 gram ağırlığındaki bir salgı bezidir.
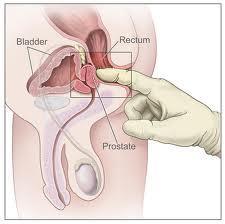
Prostat anatomik olarak rektum (makat) denen dışkı yolunun son kısmının önünde ve idrar torbası yani mesanenin hemen altındadır. Prostat idrarın içinden geçtiği kanal olan idrar yolunu yani üretrayı sarar.
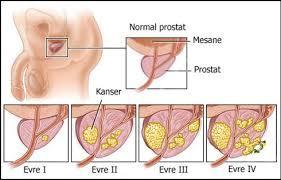
Prostat çoğu erkekte yaşlanma ile beraber büyür ancak bu büyüme genellikle 40’lı yaşlara kadar önemli bir sorun oluşturmaz. 60 yaşındaki erkeklerin %50 sinde prostat büyümesi görülürken, 70-80 yaşlarındaki erkeklerde bu oran %90 ‘a ulaşır.

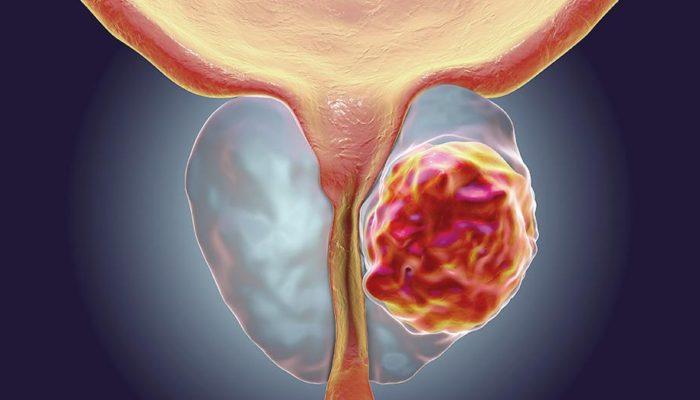
Prostatın iyi huylu büyümesi (BPH) ile prostatın kanseri çok farklı durumlardır. Normal prostat büyümesi yani BPH ile prostatın kanserli büyümesinin birbirine karıştırılmaması gerekir. Prostatında tümör veya kanser saptanan hastaların hiçbir şikayeti olmayabilir. Prostattaki tümör PSA denen kan testinin yüksekliği sonucunda prostat biyopsisi ile teşhis edilebilir. Kimi zaman da PSA testi normal olmakla beraber prostatın parmakla yapılan muayenesi sonucunda prostatta nodul veya kitle saptanır ve sonrasında prostat biyopsisi yapılır ve tümör teşhisi konulur.
Bu bölümde anlatılan durumlar tamamen normal prostat büyümesi yani BPH için anlatılmaktadır.
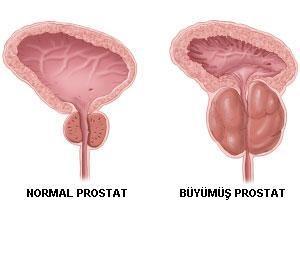
Prostat büyümesi olduğunda,
- Sık idrara çıkmak,
- İdrar yaptıktan sonra rahatlamama ve mesanede idrar varlığı hissi
- Geceleri idrar kalkma,
- İdrar yaparken yanma ve sızlama,
- Devamlı idrar hissi
- Kesik kesik işeme,
- İdrar yaparken zorlanma veya ıkınma,
- Dağılarak veya çatallı tarzda işeme,
- İdrarın başlaması için beklemek,
- İdrar akımında tazyikte azalma,
- Ara sıra idrar tutamama, idrar damlaması ve idrar kaçırma
- Acil işeme isteğinin gelmesi gibi şikayetlerden birkaçı veya hepsi görülebilir.
Amerikan Üroloji Derneği’nin idrar yollarındaki belirtilerin şiddetini değerlendirmek için basit bir anket hazırlamıştır. İdrar yollarında şikayetler varsa, lütfen bu anketi doldurunuz ve üroloji uzmanına gösteriniz.
Lütfen Şikayetlerinizi Değerlendiriniz:
AUA Belirtileri Değerlendirme Anketi
Amerikan Üroloji Derneği (American Urology Association: AUA), sizin ve doktorunuzun prostat büyümesi belirtilerinin şiddetini anlayabilmeniz için aşağıdaki belirti karşılaştırma değerlerini hazırlamıştır.
Her sorunun sizin yaşadıklarınıza uygun olan yanıtını, vereceğiniz yanıta karşılık gelen sütundaki düğme üzerine tıklayarak seçebilirsiniz.
| İyi Huylu Prostat Büyümesi (BPH) durumunuzla ilgili sorular | Hiç | 5’te 1’den az zamanda | Yüzde elliden az zamanda | Yaklaşık yüzde elli zamanda | Yüzde elliden daha fazla zamanda | Neredeyse her zaman | Puan Değeri |
| Geçtiğimiz ay, idrarınızı yapmayı bitirdikten sonra mesanenizin tamamen boşalmadığı hissine ne kadar sık kapıldınız? | |||||||
| Geçtiğimiz ay, idrarınızı yapmayı bitirdikten sonra 2 saat içinde idrarınızı yeniden yapmanız ne kadar sık gerekti? | |||||||
| Geçtiğimiz ay, idrarınızı yaparken birkaç kez durdurup yeniden başlatmanız ne kadar sık oldu? | |||||||
| Geçtiğimiz ay, idrarınızı tutmanız sizin için hangi sıklıkta zor oldu? | |||||||
| Geçtiğimiz ay idrar akışınız hangi sıklıkta zayıf oldu? | |||||||
| Geçtiğimiz ay, idrar akışınızı başlatmak için hangi sıklıkta zorlamanız veya uğraşmanız gerekti? | |||||||
| Geçtiğimiz ay, geceleri yatağa girip sabah uyanıncaya kadar geçen zamanda idrarınızı yapmak için genellikle kaç kez kalktınız? (Her gece ortalama olarak uyanma sayınıza en yakın olan sütunu işaretleyin.) |
Değerlendirme puanınızın anlamı:
0-7 puan: hafif şikayetler
8-19 puan: orta derecede şikayetler
20-35 puan: şikayetler şiddetli derecede
Puanınız 8 veya üzerindeyse, bir doktora başvurmalısınız.
Prostat büyümesinin tedavi yöntemleri arasında, ilaç tedavisi, ısı tedavileri (TUMT) -(TUNA)- (ILC) , kapalı veya açık prostat ameliyatı , eski lazer yöntemleri olduğu gibi , GREENLIGHT LASER yöntemi ile prostatın buharlaştırılması (vaporizasyonu) sayılabilir.
Bu tedavi yöntemlerinden, ilaç ve ısı tedavileri şikayetlere yönelik olup geçici çözüm yaratmaktadır.
İlaç tedavilerinde uzun süre ilaç kullanma zorunluluğu sorun yaratırken bu ilaçların kullanımına bağlı olarak yorgunluk, baş ağrısı, tansiyon düzensizlikleri, sertleşme bozuklukları, sperm çıkmaması ve cinsel istek kaybı yan etkiler görülebilir.
Isı tedavileri ya da termal tedaviler, prostat dokularının ısıtılıp öldürülmesi tekniğine dayanır. Öldürülen dokular prostatta kalır ve ilerleyen zamanla yara dokusuna dönüşür. Bunun sonrasında hastanın şikayetleri bir veya iki yıl içinde tekrar başlayabilmektedir. Isı tedavilerinin yan etkileri, idrar yaparken ağrı, idrar yolu enfeksiyonları, idrar kaçırma ve sperm çıkaramama olarak görülebilir.
Prostatın transüretral yolla rezeksiyonu yani TUR (P), büyümüş prostat dokusunun kazınarak prostat kapsülünden çıkarılması esasına dayanır. Uygun bir tedavi yöntemi olarak görülmekle beraber ameliyat sırası ve sonrasında risklerin en fazla olduğu cerrahi yöntemlerdendir. Kan kaybının fazla oluşu, ameliyat sonrası idrar kaçırma riskinin olması, çoğu hastada geri dönüşümsüz olarak sperm çıkışının kaybolması,yaklaşık 3-4 gün hastanede yatma zorunluluğu , 2-4 gün sonda mecburiyeti ve ameliyat sonrası iyileşme süresinin 6 haftaya kadar uzaması gibi risklerinin olması önemlidir.
Eski lazer teknolojileri ise , büyümüş prostatı tedavi etmeye çalışır . Bu lazerler ısı kullanarak dokuları öldürür ancak ortadan kaldırmaz. Öldürülen doku vücutta kalır ve zamanla atılır. Eski lazer teknolojilerin koagulasyon (pıhtılaşma) mekanizmasına etkileri fazla olmadığından dolayı ameliyat sırasında kanamalar ve sonrasında kan kayıpları olabilir.
PVP (photo-selective vaporization) veya BPH ‘nin (Benign Prostatic Hyperplasia/Hypertrophy) veya prostat büyümesinin cerrahi tedavisi için geliştirilmiş bir tekniktir. Greenlight PVP adındaki bu sistemde, özel tasarlanmış KTP adında yüksek bir güç ve yeşil lazer ışık kaynağı ve fiber optik ulaşım sistemi kullanılmıştır.
Yeşil ışığın dalga boyunun karakteristik özelliği sayesinde kanama olmamakta ve prostatta ödeme ve geç dönem döküntülerine sebep olmamaktadır. Greenlight yaptığı vaporizasyondan sonra kan kaybı olmamakla birlikte derin doku nekrozu da (ölümü) görülmemektedir.
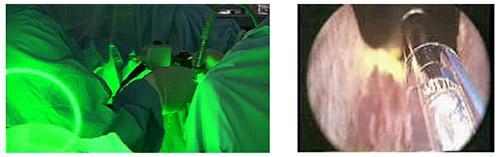
Bu sistemle birlikte endoskopik görüntü eşliğinde sistoskop adı verilen cihaz yardımıyla operasyon rahatça yapılabilmektedir. Lazeri ışını uyarıları prostat dokusuna yönelterek hızlı ve nazik temasla prostat dokusu kansız olarak buharlaştırılır.
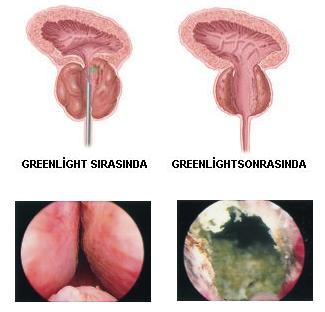
Operasyon süresi ortalama 20-45 dk arasında sürmektedir.
Operasyonun ardında hastalar hızlı iyileşme süreciyle şikayetlerden kısa sürede kurtularak normal vücut fonksiyonlarına dönerler. Cinsel fonksiyonlardan uzak kalma ve operasyon sonucunda cinsel fonksiyon bozukluğu riski bulunmaz.
PVP, iyi huylu prostat büyümesi için TUR (P) yönteminin güvenliği ve garantisiyle minimum yan etkisi olan ışın tedavisini birleştirerek konforlu ve eşsiz bir tedavi sunar. Başka hiçbir yöntem bu kadar kısa sürede tedavi olanağı sunmamaktadır. Bu yöntemin yan etkilerinin de çok az oluşu diğer önemli bir avantajıdır.
Kansız bir operasyon oluşu; iyileşme süresinin kısa sürmesine ve hastaların hemen ayağa kalkma ve hareket özgürlüklerine kavuşmasına olanak verir.
Hastaların yarısından azında kateter (sonda) kullanma zorunluluğu ve takılan sondanın 24 saatten az süre kullanılması önemli avantajlarıdır. Hastanede yatmaya gerek kalmadan aynı gün taburcu olma imkanı avantajdır.
Greenlight PVP güvenlidir. Sadece buharlaştırılacak dokuyla sınırlıdır.
Tedavi edilen bölgeye ulaşmak için büyük yaralar açmak gerekli değildir.
Greenlight PVP laser;
- Kalp ve akciğer rahatsızlıkları gibi genel anestezi ile ameliyat riski bulunan hastalarda
- Aspirin gibi kan sulandırıcıları kullanma zorunluluğu olanlarda,
- Kalp krizi geçirmiş veya by-passlı, koroner damar hastalarında,
- Diyabet, hipertansiyon gibi sistemik hastalığı olanlarda Prostat Büyümesinin Cerrahitedavisi İçin İdeal Yöntemdir:

Hasta Soruları Ve Cevapları, Merak Ettikleriniz…
- Greenlight PVP prosedürü FDA onaylı mıdır?
Evet. Greenlight laser 2001 yılında FDA onayı almış ve o günden beri güvenli olarak kullanılmaktadır. - Greenlight PVP nasıl çalışmaktadır?
Greenlight PVP lazer sistemi, doktorun mesaneyi ve prostatı muayene etmesine yardım eden sistoskop denilen optik endoskopik düzenek aracılığıyla idrar yoluna ince bir tel sokulur. Bu tel üzerinden büyümüş prostat dokuları hızla buharlaştırılıp hassas bir şekilde yok eden yeşil lazer enerjisi iletilir. Dokular buharlaştırıldığında açık kanal gözlenir. - Gece hastanede kalmam gerekir mi?
Hastalar çoğunlukla işlemden birkaç saat sonra isterlerse eve gidebilirler. - Anestezi gerekli midir?
Greenlight işlemi için anestezi gerekir ancak lokal-bölgesel-veya genel anestezi gibi seçenekler hastanın genel durumuna ve diğer hastalıklarına göre değerlendirilir. - Greenlight işlemi ağrılı mıdır?
İşlem sonrasında ağrı şikayeti hastalar tarafından bildirilmemiştir. - Sonda veya kateter takılacak mı?
Hastaların yarısından fazlasında sonda veya kateter ihtiyacı olmamaktadır.Sonda takılması durumunda ise en fazla 1 gün kalmaktadır. - Operasyon ile ilgili sonuçlar ne zaman görülebilir?
Greenlight işlemi sonunda şikayetler derhal kaybolmakta ve idrar akımı normal hale gelmektedir. - İyileşme süresi ne kadardır?
Çoğu hasta 1-2 gün içinde işlerine dönmektedir. - Greenlight işleminin yan etkileri, komplikasyonları ve riskleri nelerdir.?
Operasyon sonrasında idrar yaparken hafif yanmalar görülebilir. Çok nadir de olsa spermin mesaneye doğru geri kaçışı olabilir. Klinik çalışmalar sonucunda; idrar kaçırma , cinsel istek kaybı , ereksiyon bozulması ve kan nakli gereksinimine rastlanmamıştır. - Greenlight işleminden sonra cinsel hayatım etkilenir mi?
Greenliht işlemi sertleşmeyi veya orgazm olmayı etkilemez. - Isı tedavileri olup fayda görmediysek greenlight olabilir miyiz?
Bu tedavilerle çare bulamayan birçok hastanın pvp laser tedavisi başarı ile yapılmıştır. - Prostatın kapalı ameliyatı (TUR) olduktan sonra greenlight olunabilir mi?
Evet. PVP tedavisi yapılabilir. - Greenlight işleminden sonra prostat ilacı almam gerekecek mi?
Hayır. Doktorunuz durumunuza göre ilaç kesme zamanını söyleyecektir. - PVP laser için aday olup olmadığımı nasıl anlayabilirim?
Doktorunuz tarafından yapılan testler sonucunda bu değerlendirme yapılacaktır.



 Mesane (idrar torbası); karnın alt bölümünde içi boş bir organdır, böbreklerde kanın süzülmesi sonucunda oluşan idrarı biriktirir. İdrar mesaneye üreter adı verilen iki tüp aracıyla geçer. Mesanede biriken idrar belli hacme ulaştığında işeme yoluyla atılır. Yani mesane idrar birikimini ve atılmasını sağlayan dinamik.bir organdır. Mesaneni dolup boşaldıkça hacminin değişmesine yarımcı olan detrusor isimli kas tabakası vardır. İdrar mesaneden dışarıya üretra adı verilen bir tüp aracığıyla atılır.
Mesane (idrar torbası); karnın alt bölümünde içi boş bir organdır, böbreklerde kanın süzülmesi sonucunda oluşan idrarı biriktirir. İdrar mesaneye üreter adı verilen iki tüp aracıyla geçer. Mesanede biriken idrar belli hacme ulaştığında işeme yoluyla atılır. Yani mesane idrar birikimini ve atılmasını sağlayan dinamik.bir organdır. Mesaneni dolup boşaldıkça hacminin değişmesine yarımcı olan detrusor isimli kas tabakası vardır. İdrar mesaneden dışarıya üretra adı verilen bir tüp aracığıyla atılır.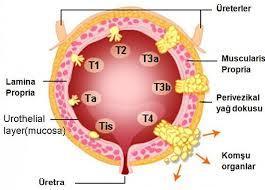 Sadece mesane yüzeyinin iç katmanına sınırlı kansere; yüzeyel tümör denir. pTa, pT1 ve pTIS olarak sınıflanır.
Sadece mesane yüzeyinin iç katmanına sınırlı kansere; yüzeyel tümör denir. pTa, pT1 ve pTIS olarak sınıflanır.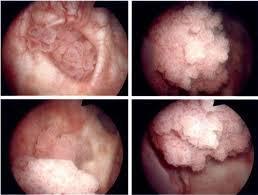 Mesane kanserinin tedavisi, hastanın evresine, derercesine, hastanın genel durumuna ve diğer faktörlere göre değişir. Mesane tümörü olan kişiler, ürolog, onkolog ve radyasyon onkoloğu olan bir takım tarafından tedavi edilmelidir.
Mesane kanserinin tedavisi, hastanın evresine, derercesine, hastanın genel durumuna ve diğer faktörlere göre değişir. Mesane tümörü olan kişiler, ürolog, onkolog ve radyasyon onkoloğu olan bir takım tarafından tedavi edilmelidir.
 Basit Kistler:
Basit Kistler:
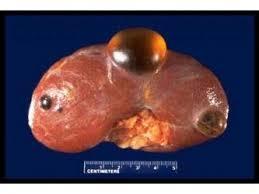


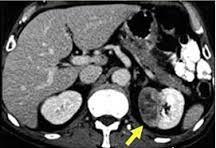
 RCC’nin en sık görülen belirti ve bulguları makroskopik ve mikroskobik hematüri , karın ve böğür ağrısı ve palpabl bir abdominal kitleden ibarettir. Metastatik hastalıklı kişiler akciğer ve kemik metastazları semptomları dispne, öksürük veya kemik ağrısıyla başvurabilir.
RCC’nin en sık görülen belirti ve bulguları makroskopik ve mikroskobik hematüri , karın ve böğür ağrısı ve palpabl bir abdominal kitleden ibarettir. Metastatik hastalıklı kişiler akciğer ve kemik metastazları semptomları dispne, öksürük veya kemik ağrısıyla başvurabilir.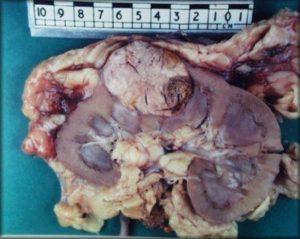
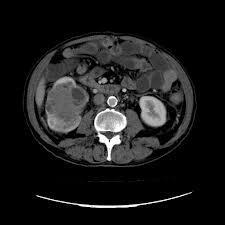

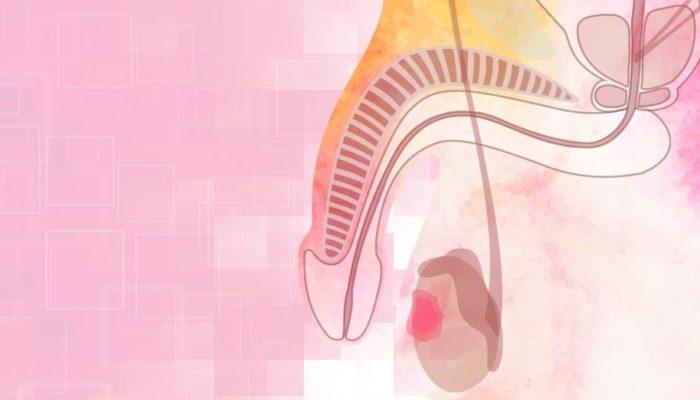
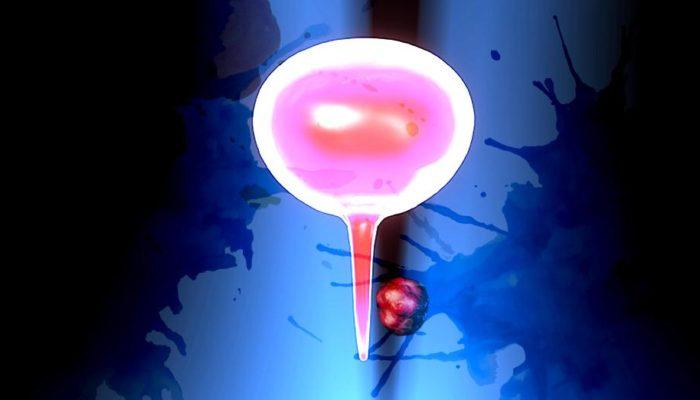
 Genellikle kadınlarda görülen idrar deliğinin hemen içerisinde veya dışında oluşan fizik muayenede görülebilen kitlelerdir.
Genellikle kadınlarda görülen idrar deliğinin hemen içerisinde veya dışında oluşan fizik muayenede görülebilen kitlelerdir.
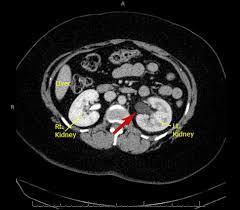
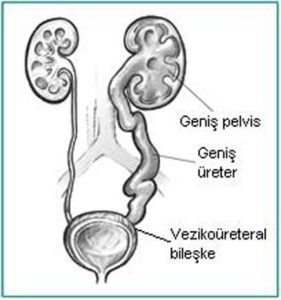 Böbreğin idrar havuzunun genişlemesi olarak düşünülse de hidronefroz; aslında üreter, mesane ve hatta üretra patolojileri sonucunda da oluşabilir. Üreter genişlemesi de iştirak ettiğinde hidroüretronefroz diyebiliriz.
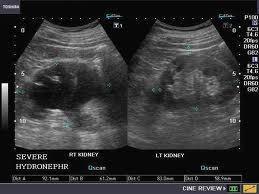
Böbreğin idrar havuzunun genişlemesi olarak düşünülse de hidronefroz; aslında üreter, mesane ve hatta üretra patolojileri sonucunda da oluşabilir. Üreter genişlemesi de iştirak ettiğinde hidroüretronefroz diyebiliriz. Basit bir ultrasonografi ile hidronefroz tanısı konulabilir. Obstrüksiyonun yerini saptamak için üriner BT, üriner MR ve İVP tetkikleri gerekebilir. VUR tanısını koymak için sistogram, UPJ darlığı tanısı için se diüretikli DTPA sintigrafi testleri yapılabilir.
Basit bir ultrasonografi ile hidronefroz tanısı konulabilir. Obstrüksiyonun yerini saptamak için üriner BT, üriner MR ve İVP tetkikleri gerekebilir. VUR tanısını koymak için sistogram, UPJ darlığı tanısı için se diüretikli DTPA sintigrafi testleri yapılabilir.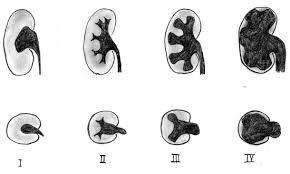 Hidronefroz derecelendirmesinde 1-2-3-4 sistemi kullanılır. Grade 4 hidronefroz son aşamada böbrek şişliği demektir ve bu durum aciliyet arzeder.
Hidronefroz derecelendirmesinde 1-2-3-4 sistemi kullanılır. Grade 4 hidronefroz son aşamada böbrek şişliği demektir ve bu durum aciliyet arzeder.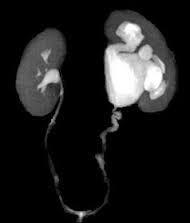
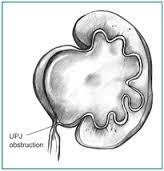 Böbrek pelvisi ile proksimal üreterin bileşim düzeyinde üreterin blokajıdır.
Böbrek pelvisi ile proksimal üreterin bileşim düzeyinde üreterin blokajıdır. Küçük çocuklarda karın içi kitle şeklinde kendini gösterebilir. Büyük çocuklarda ve yetişkinlerde böğür veya karın ağrısı görülebilir.
Küçük çocuklarda karın içi kitle şeklinde kendini gösterebilir. Büyük çocuklarda ve yetişkinlerde böğür veya karın ağrısı görülebilir.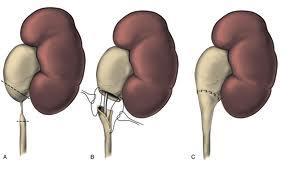 Operasyonlardan balon dilatasyon, açık operasyon, laparoskopik veya robotik cerrahi yapılabilir. Burada hangi hastaya hangi operasyon tipi olacağı önemlidir.
Operasyonlardan balon dilatasyon, açık operasyon, laparoskopik veya robotik cerrahi yapılabilir. Burada hangi hastaya hangi operasyon tipi olacağı önemlidir.